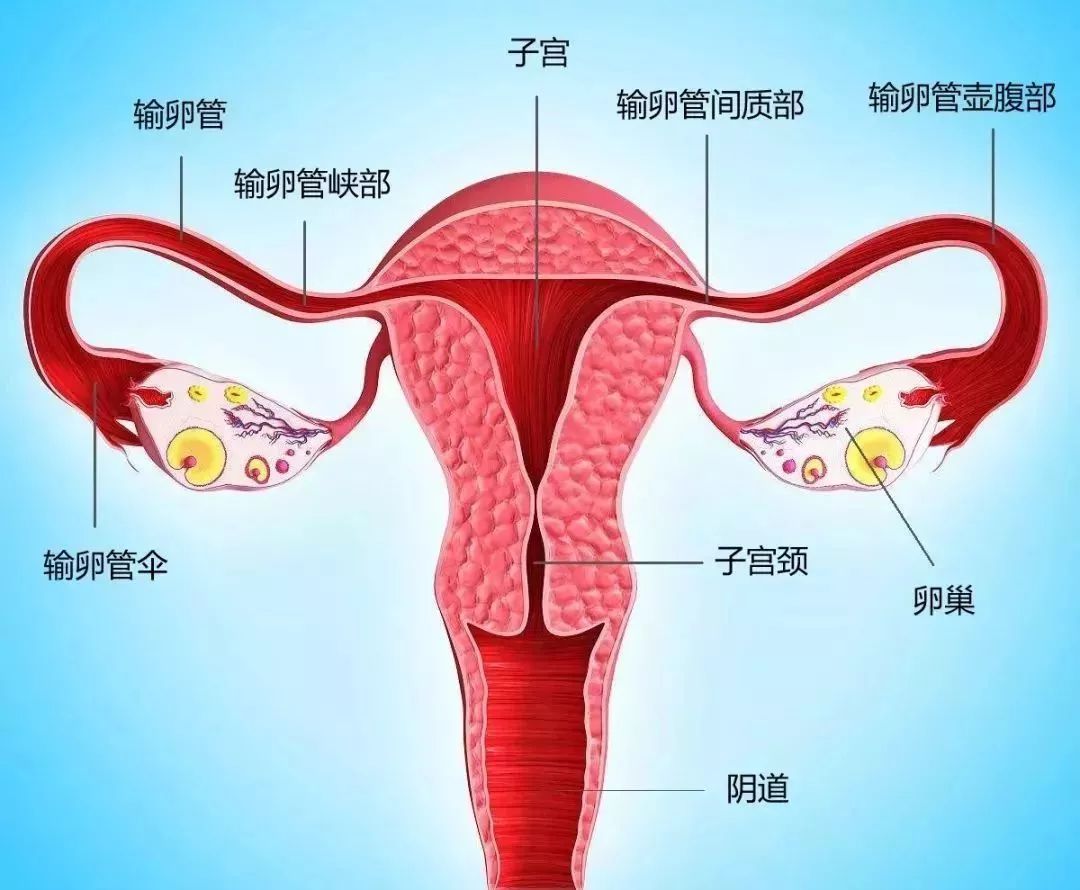
子宫底
解剖学特点
在输卵管入口的上方,呈圆凸的部分,叫子宫底。子宫底与小肠袢或乙状结肠相邻接,两侧接输卵管。子宫底的肌层最厚,如果孕妇子宫底会伴有妊娠子宫体积增大呈现相应改变,不论变化如何,正常孕妇子宫底的最高点是在人体纵轴线上,子宫底部的检查也是孕产妇常规检查项目,是评估受孕情况的指标之一。[2]
妊娠期子宫底
子宫底简称宫底,即两侧输卵管子宫口平面以上部分,或子宫角以上部分,呈游离钝圆状态。伴随妊娠子宫体积增大呈现相应改变,不论变化如何,正常孕妇子宫底的最高点是在人体纵轴线上。
临床测量子宫底高度的方法,已废除传统的宫底(没有严格何平面),距离耻骨联合上、肚脐或剑突等点,手的横指距离,粗估孕(周)月方法。近代医学进展、流行病学、统计学指导下,对各地区、民族、种族孕妇子宫底高度测量方法量化。强调受检查者排空尿液,平卧两下肢伸直(髋、膝关节平面180°)取耻骨联合上缘中点为起点,用软尺测量它与子宫底最高点之间弧形距离,来对照当地标准值,评估在某一孕周阶段,胎儿生长发育情况。虽然存在个体差异,如孕妇胖瘦、身高、胎儿大小、胎先露及入盆程度、胎方位等因素影响,且客观上也有一定差别,但平均值相对比较稳定,标准差为±2cm。假若子宫底高度测量,连续超过第十百分位数,应考虑胎儿过大,或排除多胎妊娠及羊水过多等。临床上常根据其数值低,对胎儿生长迟缓孕妇,给予相应合理治疗,并进行动态观察。
某些高危妊娠疾病,如胎盘早期剥离、葡萄胎等,子宫腔内有内出血时,也常用测量子宫底高度,进行动态观察。
围产期在子宫尚未恢复到小骨盆腔时,应常规测量子宫底高度的动态变化,且应一一记录。这是围产期保健常用的指标,用于产后应注意:①每日早晨或午后测量时间固定,同一产妇每天早、晚子宫复旧也不同。②一般产后子宫底在14~17cm。③产后第1天,因盆底肌肉及韧带恢复,使子宫被动向上移位,宫底高度数值略高或不降低。实际子宫底高度平均每日下降1~2cm。④产后10~14d,子宫回到小骨盆腔。⑤测宫底高度时,应同时观察产妇恶露,综合评估恢复情况。
正常子宫底是在腹部中央,假若偏向一侧,应排除子宫畸形,如单角子宫、双角子宫或胎先露、胎方位异常,以及骨盆有无占位性病变,将子宫推向另一侧。
胎儿在子宫腔或产道中,不论何种姿势,按其体表投影(仍遵循标准解剖体位),将其各平面的中心点,连成一线,称之胎轴。胎儿、产力、产道三者在正常范围内,枕前位胎儿的胎轴与骨盆轴方向一致时,能顺利完成自然分娩;倘若呈现一定角度时,则属高危妊娠范畴。胎轴是理论设想的主题空间。妊娠或分娩期,临床医师常选子宫底与子宫颈外口连线来推测胎轴,若胎儿属头位,而是面或额先露时(属抬头过度仰伸),则在羊膜腔内胎臀往往偏向一侧,相应子宫体也偏一侧,临产后子宫颈及其外口也偏斜一侧,其方向与子宫底同侧(第一产程活跃期前最明显)。若是单角子宫妊娠,或单颈双角子宫的一侧子宫妊娠时,子宫底也偏向一侧。临产前后子宫颈与子宫颈外口得其位置方向相反——子宫底在左侧,子宫颈位于右侧;或子宫底在右侧,子宫颈及其外口在左侧。临床医师常根据此变化的情况提示,在产程中给予相应干预,胎轴转正后,子宫颈及子宫颈外口,可移居骨盆腔中央。
妊娠晚期,孕妇取平卧位时,往往可因子宫、胎儿及其胎儿附属物共同的重量压迫下腔静脉、腹主动脉,诱发母体血液循环受阻,呈现低血压或休克,医学上称之仰卧位低血压。对孕妇及胎儿供氧均不利。成熟的胎儿可因缺氧,向羊水中排粪,故规范的产前胎儿监护——无应激试验检查,要求孕妇取斜坡位进行监测。
子宫内膜的螺旋动脉,在受精卵着床后,距内膜表面数毫米,1周后因绒毛滋养细胞的侵蚀,穿过蜕膜板进入每一个新形成的绒毛间隙。母体螺旋动脉压力较绒毛间隙平均压力高,绒毛间隙平均压又较子宫肌层舒张时母体静脉压高。这一系列压差构成胎盘与母体血循环的生理改变基础,故妊娠螺旋动脉亦称子宫胎盘动脉。
受孕激素与绒毛膜促性腺激素影响,妊娠期子宫内膜称蜕膜,若蜕膜突出子宫颈管或外口,如同赘生物样,常误认为“息肉”,切除后反复出现。有时口腔牙龈也有类似改变,误诊为“牙龈瘤”,每次妊娠出现,妊娠终止后自行消退。假若病理检查证实是蜕膜改变,只要注意个人卫生,无须多次切除。
在异位妊娠时,也因甾体类激素分泌增加,子宫内膜呈现蜕膜样改变,因无囊胚在子宫腔,故只存在真蜕膜。因蜕膜下的海绵层及血管系统发育较差,光镜检查腺上皮低矮,染色淡,分泌旺盛,腺体增生呈锯齿状,间质细胞呈大多角形,紧密相连。有时腺体上皮增大,腺细胞排列成团,突入腺腔,折叠,泡沫状,细胞质含有空泡,核深染,有分裂象。病理学报告称A-S反应(AriasStella),它往往提示应排除异位妊娠。但该病理图像,不属异位妊娠图像。
参考文献
- ↑ ()是两侧输卵管子宫口以上圆而凸的部分考试资料网
- ↑ 子宫底部在哪个位置?_何爱香医生民福康